Emboli که جمع واژهی embolus است، به معنی قسمتی از یک ماده است که مثلاً از یک لخته خون یا هر مادهی دیگر، جدا شده و در جریان خون حرکت میکند. این تکه میتواند در عروق و مخصوصاً در محل دو شاخه شدن عروق کوچک گیر کرده و باعث انسداد شود.
هر زمان که یک آمبولی رگی را مسدود کند، embolism رخ میدهد.
آمبولی میتواند از هر جنسی باشد:
- لخته خون که به آن ترومبوآمبولی (thromboembolism) میگویند
- پلاک کلسترولی (fat embolism)
- حباب هوا (air embolism)
- جسم خارجی
- مایع آمنیوتیک
- گاز
در این نوشته صرفا به ترومبوآمبولی میپردازیم.
در ادبیات رایج در بین پزشکان از اصطلاحات مختلفی برای اشاره به ترومبوآمبولی ریه استفاده میشود. عمدهی افراد از pulmonary thromboembolism یا PTE استفاده میکنند ولی عمدهی تکستبوکها pulmonary embolism یا PE را به کار میبرند. برخی نیز از venous thromboembolism یا VTE استفاده میکنند که در صحبتهای شفاهی در ایران چندان جا افتاده و رایج نیست.
چون PTE اصطلاح رایجتری است، در ادامه ما از آن استفاده خواهیم کرد. اما این را گوشه ذهن خود داشته باشید که جنس آمبولی، محدود به لخته نیست و هرچیزی میتواند باشد.
مقدمه
ترومبوآمبولی ریه یا PTE یک بیماری نسبتاً شایع است. در کنار انفارکتوس میوکارد و سکته مغزی از علل اصلی مرگ و میر ناشی از بیماریهای قلبی – عروقی هستند.
شیوع این بیماری به این بستگی دارد که در چه مرکزی با چه سطح از امکانات و مراجعهکننده طبابت میکنیم چرا که شیوع آن مرکز به مرکز فرق میکند. آیا در یک بیمارستان مرجع یا ریفرال هستیم؟ یا یک مرکز روستایی؟
ریسک فاکتورهای شناخته شده آن شامل ترومای ماژور، جراحی اندام تحتانی، سابقه ترومبو آمبولی قبلی، بستری اخیر در بیمارستان، بیحرکتی، مصرف داروهای جلوگیری از بارداری، دوره پس از زایمان (post-partum) و ترومبوفیلی (thrombophilia) است.
البته ریسک فاکتورهای متعدد دیگری نیز مثل کووید-۱۹ و دیابت، وجود دارند. در نوشتهای دیگر به پاتوژنز و ریسک فاکتورهای آن خواهیم پرداخت.
این نوشته در مورد رویکرد تشخیصی است.
مقلد بزرگ
به چند بیماری در طول تاریخ لقب مقلّد بزرگ یا The Great Masquerader دادهاند. یکی از آنها سفلیس است که قبلاً جملهی اسلر را در موردش گفتهایم. یکی از این بیماریها آمبولی ریه است.
تشخیص آن سخت است. چرا که شکایات و علائم بیماران کاملاً غیراختصاصی بوده و تشخیصهای افتراقی مهم و متعددی دارد. به همین دلیل برخی از پزشکان قدیمی در ایران به آن روباه اورژانس نیز میگویند.
به شکلی کلی برای این جنس از بیماریها، پزشکان انواع القاب را درست کردهاند. از آنجایی که در افسانهها و داستانهای ما روباه موجودی مکار و حیلهگر است، به این بیماریها روباه نیز میگویند. مثلاً به آپاندیس روباه شکم میگویند و به آمبولی ریه، روباه اورژانس. اما این نگاه به روباه، جهانشمول نیست. در برخی از کشورها، روباه را اتفاقاً موجودی خردمند میدانند.
معلمان بزرگ طب در برخورد با این بیماریها، یک فروتنی بالینی (clinical humility) را توصیه کردهاند.
یعنی به جای اینکه قاطعانه بگوییم این مجموعه علائم که نمیتواند با فلان بیماری توجیه شود، کمی فروتنی و تواضع پیشه کنیم و یادمان باشد که بیجهت به آنها مقلد بزرگ نگفتهاند.
در برخورد با این نوع بیماریها، اگر بتوانیم خطاهای شناختی خود را در تشخیص بشناسیم و آنها را تعدیل کنیم، به تشخیصدهنده (diagnostician) بهتری تبدیل میشویم. البته باید یادمان باشد که قرار نیست با انجام آزمایش بیش از حد و همه برای برای این بیماریها بررسی کردن، به این تشخیص برسیم. یک ساعت خراب نیز دو بار در روز زمان را درست نشان میدهد.
اسلر به زیبایی همین موضوع را در یکی از جملاتش بیان میکند:

PTE نیز در دستهی همین مقلدان جای خود را به خوبی پیدا کرده است. کسی دوست ندارد آن را تشخیص ندهد یا اصطلاحاً miss کند. از روز اولی که دانشجوی پزشکی میشویم، مدام اسم آن را شنیده و اهمیتش به ما گوشزد میشود و به نحوی به آن حساس شدهایم.
به دلیل همین حساسیت بالا، این احتمال وجود دارد که در برخورد با بیماران، زیاد به این تشخیص فکر کنیم و برای ارزیابی آن تستهای زیادی، چه آزمایشگاهی و چه تصویربرداری، درخواست دهیم. در واقع PTE بسیار در معرض overevaluate و overdiagnosis قرار دارد.
از طرفی نیز علائم آن بسیار غیراختصاصی و مرموز است و در نتیجه در بسیاری از اوقات به آن شک نکرده و تشخیصش نمیدهیم (underdiagnosis).
برای کم کردن این خطاها در راه تشخیص ترومبوآمبولی و به حداقل رساندن overdiagnosis و underdiagnosis معیارهایی به وجود آمدهاند که در این نوشته به معرفی و نحوه استفاده از آنها در تشخیص این مقلد بزرگ میپردازیم.
ارزیابی بیماران
پیشنهاد میکنیم برای درک بهتر بحثی که در ادامه مطرح میکنیم، ابتدا به نوشتهای دیگر از مدرسه پزشکی مراجعه کرده و با “احتمال یک بیماری پیش و پس از انجام تست تشخیصی (pre-test and post test probability)” آشنا شوید و سپس ادامهی این نوشته را بخوانید.
فرض کنید خانمی ۲۵ ساله که دو روز پیش رینوپلاستی انجام داده است، هماکنون با تنگی نفس به شما مراجعه کرده است. در معاینه هم به جز تاکیکاردی نکتهی خاص دیگری ندارد.
یکی از تشخیصهای افتراقی که برای این بیمار مطرح است، بیشک PTE است. حال برای اینکه بخواهیم برای بیمار تست تشخیصی بفرستیم یا تصویربرداری درخواست دهیم، باید تعیین کنیم که این بیمار، با این شرححال، در این موقعیت و با یافتههایی که به ما مراجعه کرده است، چه قدر احتمال دارد که PTE داشته باشد؟
به احتمال وجود بیماری مورد نظرمان، در موقعیت و بستر خاصی که بیمارمان را میبینیم، احتمال پیش از تست (pre-test probability) میگویند. شیوع بیماری و ویژگیها آن فرد در تعیین این احتمال دخیل است.
pre-test probability یک عدد ثابت نیست؛ بیمار به بیمار و بیمارستان به بیمارستان، متفاوت است.
چرا این موضوع اهمیت دارد؟ چون بسته به اینکه چه قدر تشخیص یک بیماری در آن بیمار و در آن شرایط محتمل باشد، جنس تستی که در مرحلهی بعد برای وی درخواست میکنیم متفاوت میشود.
نمیتوانیم از همان تستی که برای تشخیص یک بیمار که در معرض خطر بالایی برای PTE قرار دارد، برای بیماری که هیچ عامل مستعدکنندهای برای PTE ندارد و احتمال PTE در او کم است، استفاده کنیم.
چرا که در فرد با خطر بالا، جواب منفی تست ارزشی ندارد و احتمال وجود بیماری پس از انجام تست (post-test probability) آنقدر به میزان کافی کم نمیشود که بگوییم میتوانیم این تشخیص را کنار بگذاریم (rule out کنیم).
حالا در PTE برای تعیین این که یک بیمار قبل از هرگونه اقدام تشخیصی (چه آزمایشگاهی و چه تصویربرداری) چه قدر احتمال دارد که بیماری را داشته باشد، دو راه پیش رو داریم:
- شک بالینی پزشک به وجود بیماری چه قدر است؟ در این مسیر، پزشک بر اساس شهود و تجربه بالینی و همچنین با توجه به شرایط خاص هر بیمار و در نظر داشتن دیگر تشخیصهای افتراقی تعیین میکند که احتمال وجود یک بیماری (در اینجا PTE) چه قدر است. برخی به این شکل نگاه کردن، نگاه گشتالتی (gestalt) در بالین میگویند (clinical gestalt).
- استفاده از معیارهای تشخیصی که میزان خطر وجود بیماری (risk stratification tools) را تعیین میکنند. این معیارها طی مطالعات متعدد و بر اساس شرححال، معاینه و ریسکفاکتورهای متعدد، pre-test probability را مشخص میکنند.
گشتالت را در فارسی هیئتنگر ترجمه میکنند. خود این کلمه آلمانی است و به معنای شکل و هیئت است. گشتالت در روانشناسی به معنای یک حالت کلینگر است. حتماً جملهی معروفشان را شنیدهاید که:
The sum is greater than the whole of its parts.
این کلمه به دیگر حوزهها نیز راه پیدا کرده است. وقتی از گشتالت یک پزشک صحبت میکنیم، نگاه و شهود کلی او را در آن لحظه نسبت به وضعیت یک بیمار میسنجیم.
همان وقتی که میگوید: من حس میکنم که فلانی با این مجموعه علائم، در این شرایط، بیماری فلان را دارد.
این نوع تصمیمگیری تشخیصی، به تصمیمگیری شهودی و سیستم یک تصمیمگیری نزدیک است. از آنجایی که نگاه گشتالتی به خوبی مفهومپردازی نشده است، ما از همان تصمیمگیری شهودی (intuitive decision making) استفاده خواهیم کرد.
نکتهای که وجود دارد این است که لزوماً دستهبندی بیماران بر اساس شک بالینی پزشک با دستهبندی معیارهای تشخیصی موجود مثل Wells’ score همجهت نیستند.
ممکن است بیمار با توجه به معیارهای تعیین ریسک مثل معیار Wells در ریسک بالایی برای آمبولی ریه باشد، ولی پزشک شک بالینی کمی داشته باشد و بر اساس شهود خود عمل کند.
به طور مثال بیمار مبتلا به سرطان ریه که تحت درمان است، در حال حاضر با تنگی نفس، تاکیکاردی و هموپتزی مراجعه میکند.
این بیمار با توجه به معیار Wells که در ادامه معرفی میکنیم ممکن است در دستهی افراد با خطر متوسط تا بالا برای PTE باشد ولی چون علت واضحتری برای توجیه علائم فرد در اختیار داریم، شاید کمتر به PTE فکر کنیم.
برعکس، ممکن است بیماری داشته باشیم که با تنگی نفس مراجعه کرده و در شرححال فقط سابقهی جراحی دو هفته پیش را دارد. این بیمار شاید با معیار Wells ریسک پایینی داشته باشد ولی ممکن است هیچ توجیه دیگری برای تنگی نفس او پیدا نکنیم و شک بالینی بالایی به PTE داشته باشیم.
در واقع قبل از استفاده از ابزار تعیین ریسک باید مشخص کنیم که آیا تشخیص واضح دیگری برای بیمار داریم یا نه؟ چرا که استفادهی نادرست از این معیارها، ما را گمراه میکند.
پس حتماً تشخیصهای دیگر مثل پنومونی و ادم ریه را در نظر داشته باشیم. فرستادن تست بدون شک بالینی کافی، در صورتی که تست مثبت شود، ما را از چاله به چاه میاندازد.
لزوماً شک بالینی پزشک و امتیاز کسب شده از معیارهای تعیین ریسک، همجهت نیستند. اما هر دو اهمیت دارند.
مهمترین کاربرد معیارهای تعیین ریسک، نادیده نگرفتن یک بیماری است. معمولاً این معیارها بیش از حد تشخیص (overdiagnosis) یک بیماری خاص را پررنگ میکنند. به بیان آماری، حساسیتشان بالا است؛ اما لزوماً اختصاصی نیستند.
شهود یک پزشک با تجربه میتواند بسیار کارآمدتر و دقیقتر از معیارهای تشخیصی آمبولی عمل کند. اما آن نیز مستعد خطاهای شناختی است و بیخطا نیست.
سیدارتا موکرجی در کتاب قوانین پزشکی مینویسد:

این جمله را شاید اگر خارج از کتاب بخوانیم، دچار این تصور شویم که شهود همیشه مهمتر از تست است. اما در قسمتهای دیگر کتاب موکرجی نیز به تفکر مبتنی بر احتمال (probabilistic thinking) اشاره میکند.
در نتیجه شهود بالینی نیز، مستعد خطاهای بسیاری است – مخصوصاً در فردی که کمتجربه بوده و مسیر تصمیمگیریاش اصلاح نشده است.
برای اصلاح فرآیند تصمیمگیری، باید دائماً از نتیجهی تصمیممان فیدبک بگیریم.
حالا که این مسیر مملو از دام خطاهای شناختی است، چه کار میتوانیم بکنیم؟
۱. مهارت تصمیمگیری را یاد بگیریم.
۲. هم به ابزارها مجهز باشیم و هم از تصمیمگیری شهودی استفاده کنیم.
۳. در هر جایی که امکانش وجود داشت و تست با دقت بالا مثل سیتی آنژیوگرافی عروق ریه وجود داشت، فرایند تصمیمگیری خود را بررسی کنیم.
در ادامه دو ابزار مهم و کاربردی برای تشخیص آمبولی ریه را بررسی میکنیم. اولی معیار تعیین ریسک Wells و دومی معیار PERC یا Pulmonary Embolism Rule-out Criteria است. سومین ابزار که YEARS نام دارد، به تفسیر بهتر تست دی دایمر کمک میکند که در ادامه توضیح داده شده است.
معیار تعیین ریسک ولز برای آمبولی ریه (Wells’ Criteria)
فیلیپ استیون ولز، محقق، هماتولوژیست و اپیدمیولوژیست کانادایی است که کارهای تحقیقاتی او بر ترومبو امبولی وریدی و آمبولی ریه متمرکز است.
او و همکارانش در سال ۲۰۰۱ مقالهای را در مجله Annals of Internal Medicine به چاپ رساندند. در این مطالعه سعی کردند مدلی ساده و بالینی برای تعیین pre-test probability جهت رد PTE در اورژانس به کار بگیرند.
آنها برای کسانی که pre-test probability پایین داشتند و تست D-dimer آنها نیز منفی بود، PTE را رد کردند. از ۴۳۹ نفری که این شرایط را داشتند، در پیگیریهای بعدی فقط یک نفرشان دچار PTE شد.

سپس در مطالعات متعددی، این معیار تشخیصی اعتبارسنجی شد و ما آن را به عنوان معیار تعیین ریسک Wells میشناسیم. البته معیارهای اولیهای که آقای ولز معرفی کرد کمی دستخوش تغییر شدند و امروزه آن را تحت عنوان modified Wells’ criteria میشناسیم و در بالین استفاده میکنیم.

معیارهای ولز چند جزء دارد که شامل موارد زیر است. یکی از قسمتهای جالب آن، درگیر کردن قضاوت بالینی است:
- عوامل مستعدکننده (سابقه ترومبوآمبولی وریدی قبلی، جراحی یا بیحرکتی اخیر و سابقهی سرطان)
- شکایات بیمار (هموپتزی)
- یافتههای معاینه (تاکیکاردی و علائم دال بر وجود deep vein thrombosis یا DVT)،
- قضاوت بالینی (کمتر مطرح بودن دیگر تشخیصها)
جزئیات هر کدام از اجزاء این معیار تشخیصی و نحوهی امتیازدهی در جدول زیر آمده است. همچنین میتوانید از اپلیکیشنهایی مثل MDCalc و UptoDate نیز برای محاسبه سادهتر استفاده کنید.
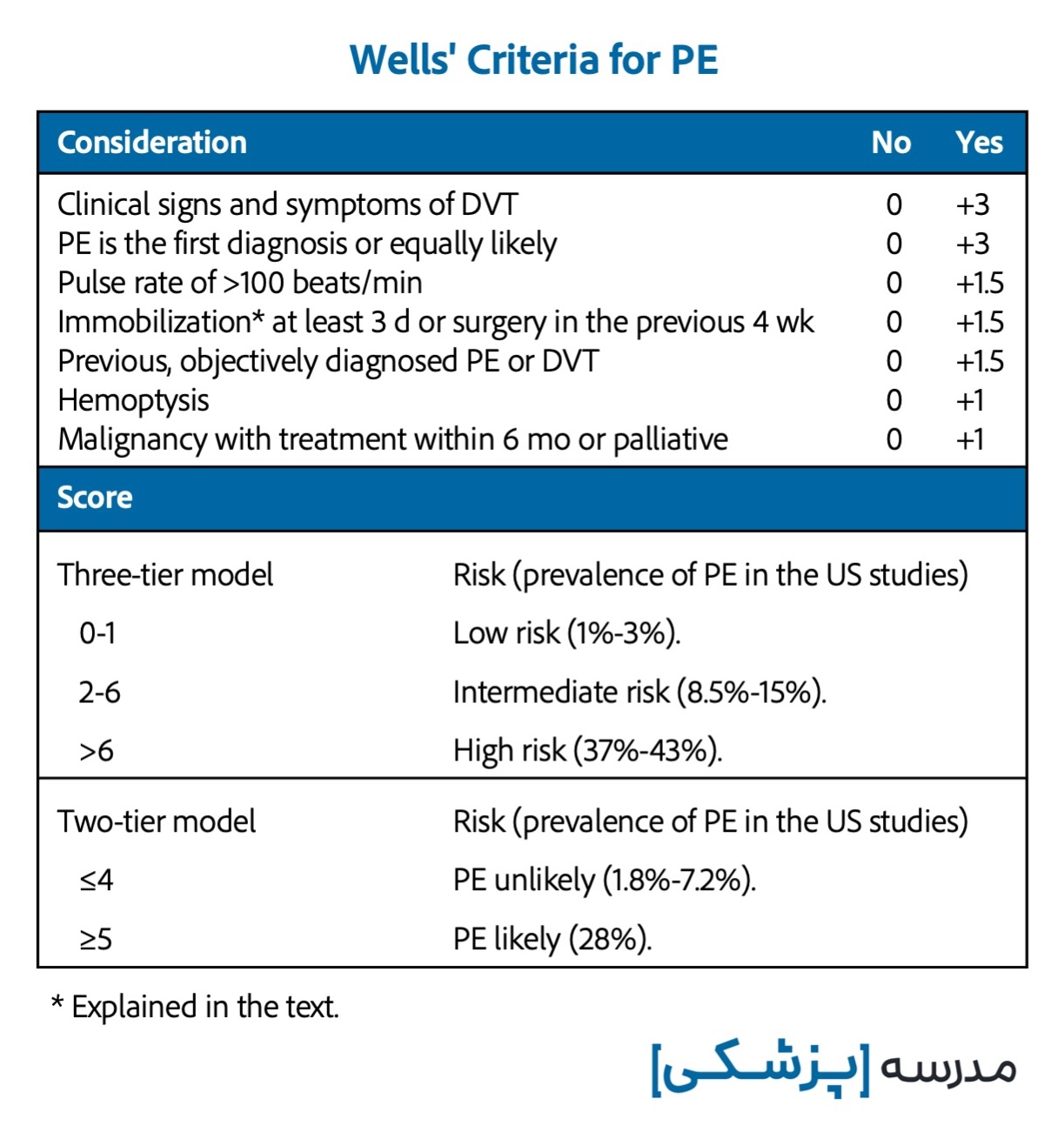
در این معیار، سابقه قبلی PE/DVT باید مستند و اصطلاحاً objectively diagnosed باشد. نه اینکه بیمار عنوان بکند یکبار پایش ورم کرده و ما بگوییم خب احتمالاً آن ورم DVT بوده است.
سه معیار بالینی برای تورم در نظر میگیریم:
- کل ساق بیمار متورم باشد.
- ساق پای علامتدار بیشتر از ۳ سانتیمتر با پای دیگر اختلاف سایز داشته باشد (برای اختلاف سایز، ۱۰ سانتیمتر زیر برجستگی استخوان تیبیا دور ساق اندازهگیری و مقایسه میشود).
- پای علامتدار ادم گودهگذار (pitting) داشته باشد.
بیحرکتی (immobilization) همیشه به عنوان یک ریسک فاکتور مهم برای ترومبوآمبولی وریدی معرفی میشود، اما هیچگاه تعریف دقیق و کاملی از آن ارائه نمیشود. این گنگ بودن تعریف بیحرکتی میتواند ما را در محاسبه میزان خطر DVT و PTE و همچنین زمان مناسب برای شروع پروفیلاکسی ترومبوز به اشتباه بیندازد (+).
جامعترین تعریفی که تا به امروز برای بیحرکتی ارائه شده است به صورت زیر است:
بیحرکتی کامل (بیمار کاملاً محدود به تخت یا صندلی باشد) به مدت بیش از یک روز بستری در بیمارستان یا کاهش تحرک (فرد بیش از ۵۰٪ در ساعات روز را در تخت یا صندلی باشد) به مدت بیشتر از ۴ روز.
برای استفاده از معیار Wells دو مدل امتیازدهی وجود دارد.
- مدل دو ردیفه (two-tier model) که کتاب طب داخلی هریسون نیز از آن استفاده کرده است و بر اساس آن بیماران را در دو دستهی PE likely و PE unlikely قرار میدهیم.
- مدل سه ردیفه (three-tier model).
هر دو مدل امتیازبندی بالا در تشخیص امبولی ریه مشابه یکدیگر عمل میکنند؛ اما مدل سه ردیفه، این آزادی عمل را به ما میدهد که که فقط در بیماران با امتیاز هفت یا بیشتر مستقیماً به سراغ تصویربرداری برویم و در نتیجه بیماران کمتری در معرض اشعه قرار میگیرند.
در این نوشته نیز با سیستم سه ردیفه ادامه میدهیم.
با توجه به این سیستم امتیازدهی، بیماران با امتیاز صفر و یک در دستهی low-risk، امتیاز دو تا شش در دستهی intermediate-risk و بیماران با امتیاز هفت یا بیشتر high-risk به حساب میآیند. بر اساس ریسک، جنس تست بعدی درخواستی مشخص میشود.
قبل از بررسی از نظر PTE به یک موضوع دیگر توجه کنیم. بسیار پیش میآید که در این لحظه فردی DVT دارد و تنگی نفس میگیرد یا تاکیکارد میشود یا اشباع اکسیژن افت میکند. به عبارتی، کسی که DVT دارد، علامتهای PTE پیدا میکند. در اینجا این بررسیهای تشخیصی که گفته میشود، معمولاً نیازی نیست.
وجود proximal DVT را میتوان معادل PTE در نظر گرفت (+) و به جای بررسی تشخیصی، به سراغ بررسیهای درمانی میرویم و مثلاً ممکن است قلب فرد را جهت بررسی عملکرد، اکوکاردیوگرافی کنیم.
نکته مهم دیگر قبل از بررسی، وضعیت هموداینامیک بیمار است. در کسی که فشار خون پایین دارد و وضعیتش پایدار نیست و نمیشود برای انجام بررسیها جابهجا شود، دیگر انجام این بررسی تشخیصی بیمعنی است. اگر که شک بالا داریم، مستقیماً درمان را شروع کرده و از روشهایی مثل اکوکاردیوگرافی کمک میگیریم.
یک معیار ریسکسنجی دیگر به نام Geneva score نیز وجود دارد. این معیار توسط دکتر Grégoire Le Gal در هنگام کار کردن او در بیمارستان دانشگاه ژنو ساخته شده و به همین خاطر Geneva (ژنو) نام گرفته است. نسخه جدیدتر آن نیز با نام revised Geneva score ساخته شد که معیارهای آن نسبت به قبلی عینیتر گشت.
با اینکه تلفظ ژنو در فارسی بسیار رایج است، اما به نظر میرسد در پزشکان و پرستاران به این معیار بیشتر جنوا میگویند. احتمالاً علتش این است که به نحوه نامگذاری و شهر ژنو دقت نشده است.
در حال حاضر تحقیقات به هیچ کدام از دو معیار ولز یا ژنو، برتری ویژهای نداده که بگوییم حتماً با یکی از آنها پیش بروید.
اما ذکر این نکته مهم است که چه ژنو و چه ولز، در اصل برای بیماری بوده که اکنون با شکایتی بستری شده که احتمال PTE را مطرح میکند؛ نه یک بیمار بستری که دچار مشکل جدیدی شده است.
احتمال پایین بیماری (Low Probability)
بیمارانی که Wells’ score صفر یا یک دارند و یا شک بالینی پزشک کمتر از ۱۵٪ است، در این دسته قرار میگیرند.
در بیماران با احتمال کم PTE برای تعیین قدم بعدی به سراغ معیار تشخیصی دیگری به اسم Pulmonary Embolism Rule-out Criteria یا PERC rule میرویم. این معیار تشخیصی فقط در بیمار با low probability کاربرد دارد.

نکتهای که لازم است به آن توجه کنیم، سطح پایینتر اکسیژن در ارتفاعات و خطاهای دستگاههای پالس اکسیمتری در نشان دادن سطح اکسیژن خون است. همین موضوع باعث شده که برای PERC rule بر اساس ارتفاع از سطح دریا سطح اکسیژن متفاوتتری به عنوان حد پایین در نظر گرفته شود (altitude-adjusted PERC rule در MDCalc).
در نسخهی تنظیمشده بر اساس ارتفاع، فاصلهی بیشتر ۴۰۰۰ فوتی از سطح دریا را ملاک قرار داده که معادل ۱۲۱۹ متر میشود. برای گیج شدن بیشتر بگوییم که ارتفاع تهران از ۱۰۰۰ تا بیش از ۲۰۰۰ متر متغیر است. بستگی دارد که کجای آن باشیم.
اگر بیمار از معیار PERC امتیاز صفر گرفت، نیاز به هیچ بررسی دیگری برای آمبولی ریه ندارد و باید به دنبال توجیه دیگری برای علائم بیمار باشیم. اما اگر از این آیتمها، حتی فقط یک امتیاز بگیرد، بیمار به دستهی intermediate ارتقا مییابد و باید مطابق بیماران آن دسته بررسی شود.
تعدادی از موارد PERC rule مشابه معیار Wells است. در واقع اگر بیمار هرکدام از آنها داشته باشد ممکن است از همان اول در دستهی intermediate قرار بگیرد و نیاز به محاسبهی PERC نباشد.
اما در مقایسه با معیار Wells موارد (۱) مصرف هورمونها (شامل قرص جلوگیری از بارداری و هورمونهای استروژنیک)، (۲) سن بالای ۵۰ سال و (۳) اشباع اکسیژن زیر ۹۵٪ در هوای اتاق، جدید هستند و در مریض low probability حواسمان به این سه مورد باشد.
با توجه به این موارد میتوان نتیجه گرفت که مثلاً اگر بیمار فقط هموپتزی یا فقط تاکیکاردی و یا فقط شرح حال جراحی طی یک هفته اخیر را داشته باشد، از PERC امتیاز غیر صفر میگیرد و باید او را در دستهی intermediate قرار دهیم.
باز هم تأکید میکنیم که به هیچ وجه نباید از PERC rule برای افراد با ریسک متوسط و بالا استفاده کرد.
احتمال متوسط بیماری (Intermediate Probability)
بیمارانی که Wells’ score برابر ۲ تا ۶ دارند و یا شک بالینی پزشک بین ۱۵ تا ۴۹٪ است، در این دسته قرار میگیرند. در اینجا D-dimer را اندازه میگیریم.
تست دی دایمر در صورت استفاده صحیح، ارزش اخباری منفی (negative predictive value) خیلی بالایی دارد و منفی بودن آن در رد تشخیص بسیار کمک کننده است.
دی دایمر داستان مفصل خودش را دارد که توضیح کامل آن در این نوشته نمیگنجد. ولی به خاطر داشته باشید که شرایط بسیاری غیر از امبولی ریه هستند که میتوانند آن را بالا ببرند (مثبت کاذب) و به همین دلیل باید در تفسیر بالا بودن یا نبودن آن محتاطانه عمل کنیم.
نکته مهم دیگر این است که بهترین زمان برای چک کردن D-dimer با اولین خونگیری است. چرا که بعد از تعبیه آنژیوکت و با بستری شدن بیمار، سطح D-dimer بالاتر میرود.
چرا این موضوعات حول D-dimer اهمیت دارد؟
با توجه به رویکرد تشخیصی که در ادامه اشاره میکنیم، مثبت تلقی کردن D-dimer مساوی است با انجام سیتی آنژیوگرافی ریه (CT Pulmonary Angiography) و این یعنی بیمار در معرض اشعهی زیادی قرار میگیرد.
میزان اشعهای که یک فرد با انجام سیتی اسکن قفسه سینه با کنتراست وریدی در معرض آن قرار میگیرد، معادل دو سال اشعهی کیهانی (background radiation) است که همه ما روزانه در معرض آن هستیم، لذا باید در قبال این موضوع مسئولانه عمل کنیم. میدانیم که دوز تجمعی اشعه در نهایت با انواع سرطان ارتباط دارد. آیا خودمان دلمان میخواهد در معرض چنین اشعهای قرار بگیریم؟
برای اینکه بدون از دست دادن بیماران واقعی، از میزان سیتی آنژیوگرافی انجام شده در اورژانسها برای تشخیص امبولی ریه بکاهیم و بیمار را در معرض اشعه یونیزان قرار ندهیم برای تفسیر تست D-dimer قوانینی تعریف میکنیم.
رویکردها به این مسئله متفاوت است.
بسیاری از کتب مرجع مثل ویرایش ۲۱ اصول طب داخلی هریسون، در بیماران با سن کمتر از ۵۰ سال، حد بالای نرمال را ۵۰۰ نانوگرم در میلیلیتر (۰/۵ میلیگرم در لیتر) در نظر میگیرد و چون میزان طبیعی D-dimer با افزایش سن بیشتر میشود، برای تعیین حد بالای نرمال در سنین بیشتر از ۵۰ سال، استفاده از فرمول (سن × ۱۰) را پیشنهاد میکند و مقادیر بالاتر از آن را غیرطبیعی تلقی میکند. به این روش age-adjusted D-dimer threshold میگویند.
به طور مثال یک فرد ۳۰ ساله حد نرمال ۵۰۰ نانوگرم در میلیلیتر و یک فرد ۷۰ ساله حد نرمال ۷۰۰ نانوگرم در میلیلیتر خواهد داشت.
روشهای دیگری نیز برای تعیین این حد نرمال وجود دارد که یکی از آنها معیار YEARS است.
با استفاده از الگوریتمهای فعلی معیار YEARS میزان انجام سیتی آنژیوگرافی ریه را کمتر میکند و در این زمینه بهتر از فرمول (سن × ۱۰) در این زمینه عمل میکند.
معیار YEARS از سه آیتم موجود در معیار Wells استفاده میکند، یعنی:
- وجود علائم بالینی به نفع DVT
- هموپتزی
- اینکه PTE محتملترین تشخیص باشد.
در صورت وجود هر یک از سه آیتم بالا آستانه ۵۰۰ نانوگرم در میلیلیتر را برای تشخیص PTE در نظر میگیریم تا با افزایش حساسیت، بیمار کمتری را از دست بدهیم.
اگر هیچکدام از این سه مورد وجود نداشته باشد حد بالای نرمال را ۱۰۰۰ نانوگرم در میلیلیتر را در نظر میگیریم تا از overdiagnosis و انجام بیمورد سیتی آنژیوگرافی ریه بکاهیم.
پس نتیجه میگیریم که در صورت نبود هیچ یک از آیتمهای معیار YEARS و D-dimer زیر ۱۰۰۰ نانوگرم در میلیلیتر و یا وجود هر یک از آیتمها (چه یک آیتم و چه هر سه آیتم) و D-dimer کمتر ۵۰۰ نانوگرم در میلیلیتر، تشخیص امبولی ریه قویاً رد میشود و نیاز به اقدام دیگری از این نظر نیست.
اما قضیه به اینجا ختم نمیشود. استفاده از YEARS پیچیدگی خاص خود را دارد و نمیتوانیم در همهی بیماران حد نرمال D-dimer را مثل فوق در نظر بگیریم.
برای استفاده از این معیار بیمار باید سن بیشتر یا مساوی ۱۸ سال داشته باشد و از نظر همودینامیک در شرایط پایداری باشد.
همچنین درصورت وجود هر یک از شرایط زیر بهتر است از معیار YEARS استفاده نکنیم و حد نرمال را همان ۵۰۰ نانوگرم در میلیلیتر در نظر بگیریم. این شرایط به این شامل موارد زیر است:
- بیشتر از ۲۴ ساعت از شروع آنتیکواگولان با دوز درمانی گذشته باشد.
- وضعیت بیمار به حدی بحرانی باشد که انتظار نداشته باشیم که طی ۳ ماه آینده زنده بماند.
- شرایط منطقهای و امکانات موجود طوری باشد که نتوانیم بیمار را طی روزهای آینده پیگیری کنیم.
- وجود هرگونه حساسیت به کنتراست وریدی [یا نارسایی کلیه] که مانع از انجام سیتی آنژیوگرافی میشود.
در کسی که دی دایمر مثبت است و درد قفسه سینه دارد، حواسمان به دایسکشن آئورت نیز باشد.
احتمال بالای بیماری (High Probability)
در بیمارانی که Wells’ score هفت یا بیشتر دارند و یا شک بالینی پزشک به تشخیص آمبولی ریه بیش از ۵۰٪ است، مستقیماً به سراغ روشهای تصویربرداری میرویم.
در اینجا به دلیل pre-test probability بالا، استفاده از D-dimer جایگاهی ندارد چرا که منفی بودن آن برای رد تشخیص آمبولی ریه کافی نیست (+).
روش تصویربرداری ارجح در فرد با عملکرد طبیعی کلیه، سیتی آنژیوگرافی ریه است. چرا این روش ارجح است؟ چون علاوه بر کمک به تأیید یا رد تشخیص آمبولی ریه، میتواند به بررسی دیگر تشخیصهای افتراقی نیز کمک کند.
اشتباه مهم و رایجی که در بیماران با pre-test probability بالا صورت میگیرد این است که در ابتدا سیتی اسکن معمولی انجام میشود و سپس بیمار تحت سیتی آنژیوگرافی قرار میگیرد. اگر شک بالینی قوی است، از همان ابتدا سیتی آنژیو درخواست کنیم.
جمله موکرجی در ابتدای درس را به خاطر آورید و بدانید که:
دانش پزشکی از جنس اطلاعات و آمار موجود در کتابهاست و طبابت از جنس تفسیر این اطلاعات در یک زمینهی خاص (context) و برای آن بیمار خاص و در آن شرایط خاص. به همین دلیل وابسته به context میتوان شک بالینی یک پزشک حاذق را به هر یک از معیارها و الگوریتمهای معرفی شده، ارجح دانست و بر اساس آن عمل کرد.
الگوریتم تشخیصی آمبولی ریه
الگوریتم تشخیصی آمبولی ریه با استفاده از معیارهای توضیح داده شده در این نوشته به صورت زیر است:
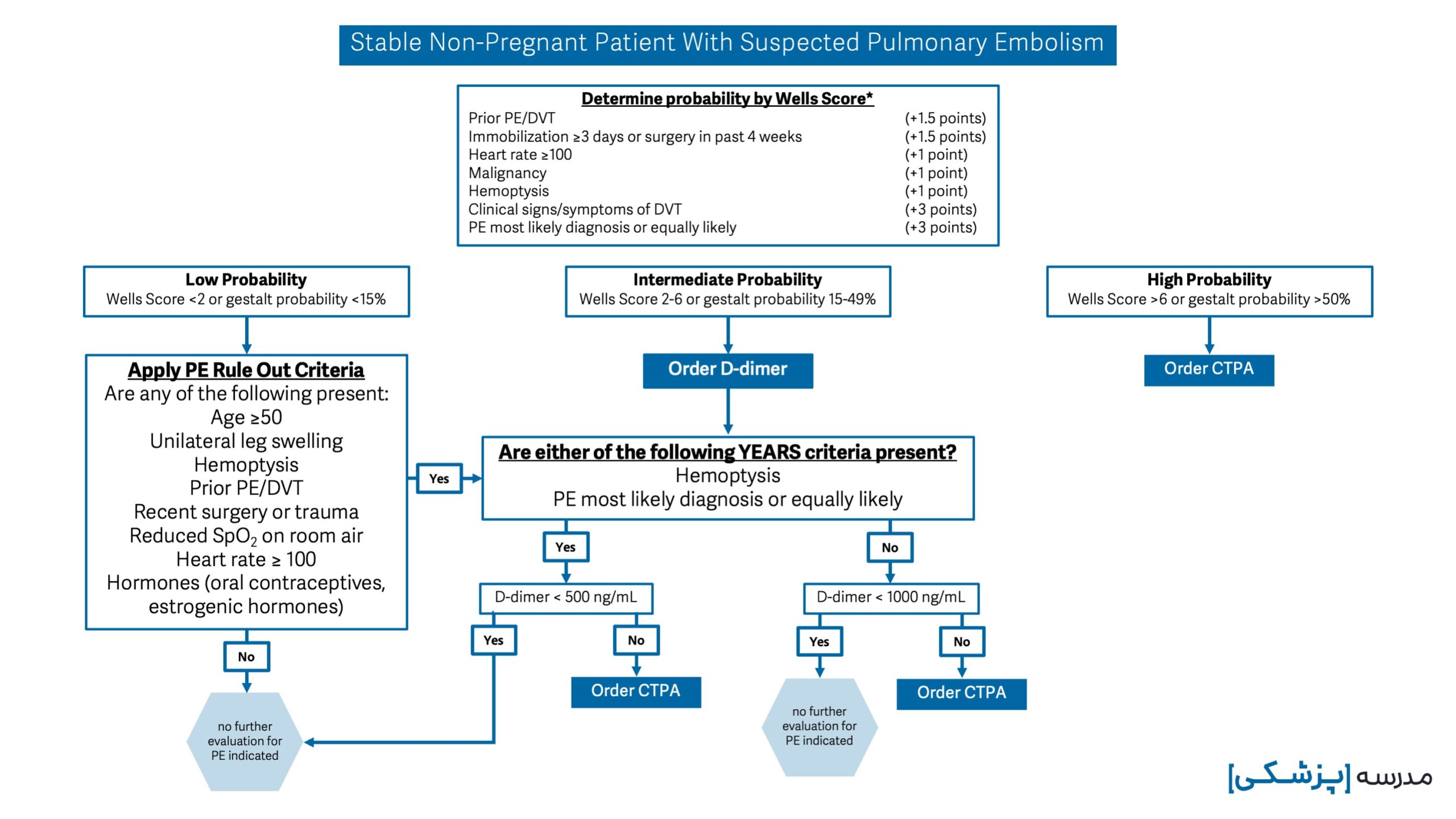
به این موضوع دقت کنیم که این الگوریتم و معیارهای تصمیمگیری در افراد با همودینامیک ناپایدار و افرادی که از قبل داروی ضد انعقاد دریافت میکنند، کاربردی ندارد.
آمبولی ریه در بارداری
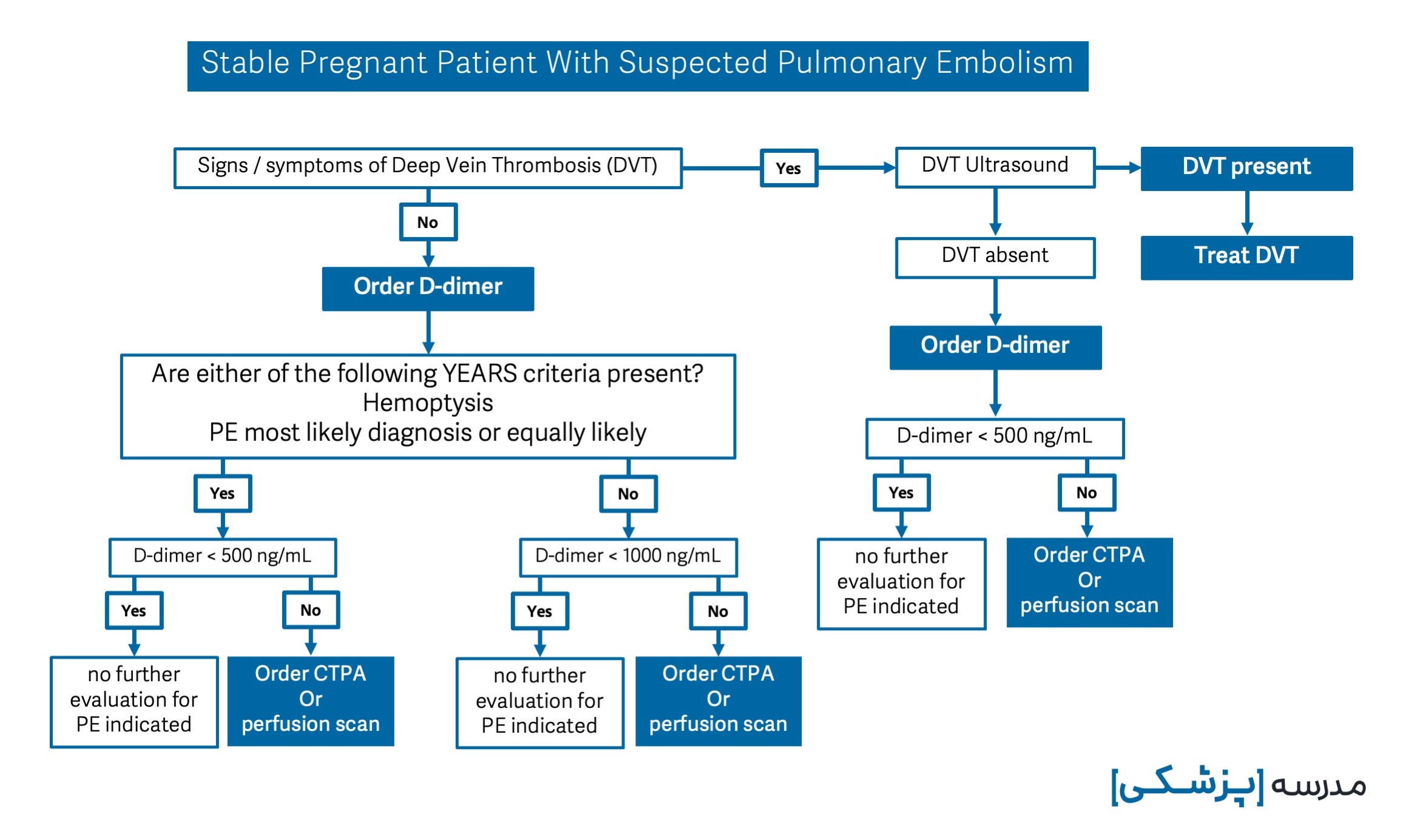
اگر بیمار حامله باشد، چه تغییری در رویکرد ما در استفاده از معیارهای تشخیصی بالا و روشهای تصویربرداری ایجاد میشود؟
در فرد باردار نیز از D-dimer و معیار YEARS استفاده میکنیم.
با این تفاوت که اگر بیمار شواهد بالینی به نفع DVT داشته باشد، ابتدا از سونوگرافی استفاده میکنیم.
در صورت مثبت بودن سونوگرافی از نظر وجود ترومبوآمبولی در وریدهای عمقی (DVT)، بلافاصله درمان با آنتیکواگولانت را شروع میکنیم و نیاز به اقدام تشخیصی دیگری برای PTE نیست. اما ممکن است مثلاً از اکوکاردیوگرافی برای بررسی وضعیت قلب کمک بگیریم.
اگر بیمار از ابتدا شواهد بالینی به نفع DVT نداشت و یا در سونوگرافی یافتهای به نفع آن رویت نشد، قدم بعدی درخواست D-dimer است.
سونوگرافی که در تشخیص DVT انجام میشود از نوع compression ultrasonography است و نه از نوع کالر داپلر.
یعنی رادیولوژیست وریدهای اندام تحتانی را با پروب سونوگرافی میفشارد و قابلیت فشردگی (compressibility) آنها را ارزیابی میکند. این نوع بررسی با سونوگرافی به راحتی توسط دیگر متخصصین و در اورژانس نیز قابل انجام است.
در تفسیر D-dimer در بیماران باردار نیز میتوانیم از معیار YEARS استفاده کنیم، به این صورت که اگر بیمار از ابتدا هیچ شواهدی مبتنی بر DVT نداشت و دو آیتم دیگر YEARS نیز وجود نداشت، با آستانه ۱۰۰۰ نانوگرم در میلیلیتر تست را تفسیر میکنیم.
اما اگر بیمار شواهد DVT را داشت ولی سونوگرافی یافتهای به نفع DVT وجود نداشت، آستانه را ۵۰۰ نانوگرم در میلیلیتر در نظر میگیریم.
روش تصویربرداری در فرد باردار
چه روش تصویربرداری در فرد باردار ارجح است؟
برای انتخاب روش تصویربرداری ارجح از بین سیتی آنژیوگرافی ریه و perfusion/ventilation scan در فرد باردار اختلاف نظر وجود دارد. اما میزان اشعهی دریافتی جنین در هر دو روش کم است و کمخطر هستند.
تنها نگرانی موجود درباره بافت پستان است که در صورت انجام سیتی اسکن به میزان سه تا ده میلیگِرِی اشعه دریافت میکند. با وجود اینکه این میزان اشعه بالاست، اما برای اینکه خطر ابتلا به سرطان پستان در طول عمر را افزایش دهد، قابل چشم پوشی است.
بعضی متخصصین نیز استفاده از سیتی آنژیوگرافی ریه را در فرد باردار ارجح میدانند؛ چرا که به رد یا تایید دیگر تشخیصهای افتراقی نیز کمک میکند.
V/Q imaging یا ventilation/perfusion scan همانطور که از اسم آن پیداست در دو فاز مجزا، یک فاز ventilation و یک فاز perfusion، گرفته میشود.
برای بررسی خونرسانی یا perfusion از آلبومین نشاندار استفاده میکنیم که به صورت روتین انجام میشود. در این اسکن هرگونه نقص خونرسانی در مناطق مختلف ریه نمایان میشود و اگر در مسیر گردش خون ریوی انسدادی وجود داشته باشد، متوجه میشویم.
میدانیم که در صورت وجود مشکل تهویه در آلوئولهای هر قسمت از ریه، مثلا در پنومونی، خون از منطقهی آسیب دیده به مناطق دیگر که تهویه (ventilation) مناسبتری دارند هدایت میشود. به بیان دیگر در هر قسمت از آلوئول که اکسیژن کم باشد، عروق آن قسمت نیز تنگ میشود. در نتیجه در آن ناحیه نقص perfusion نیز رخ میدهد.
به همین دلیل برای قضاوت در مورد نقص perfusion در اسکن، باید از وضعیت ventilation آن ناحیه آگاه باشیم و این دو اسکن را با یکدیگر انطباق بدهیم.
برای بررسی ventilation از گازهای نجیب مثل کریپتون یا زنون استفاده میکنیم. دسترسی به این دو گاز در مراکز درمانی محدود است. به دلیل همین دسترسی محدود، متخصص پزشکی هستهای، پارانشیم مناطقی را که نقص خونرسانی (perfusion defect) دارند، با کمک از یک سیتی اسکن معمولی بررسی میکند و از طبیعی بودن پارانشیم آن ناحیه اطمینان حاصل میکند.
اگر ventilation یک منطقه مناسب باشد ولی perfusion مختل باشد، این به معنای V/Q mismatch بوده که به نفع PTE است.
دغدغهی ما اشعهی یونیزان است. اگر نخواهیم آن اسکن اولیه را با اشعه یونیزان از فرد بگیریم، میتوان اسکن پرفیوژن را انجام داد. اگر طبیعی باشد، PTE رد میشود. اگر طبیعی نباشد، به نفع PTE است؛ اما با اطمینان نمیتوان گفت.
الگوریتم زیر خلاصهای از رویکرد تشخیصی برای بررسی از نظر آمبولی ریه را در یک فرد باردار است:
پیام درس
سختی تشخیص آمبولی ریه و دیگر مقلدهای بزرگ، شک کردن و در همان سان، زیادی شک نکردن است.
زیادی شک کردن در آمبولی ریه، علاوه بر تمام مشکلات مثل هزینه، خطر اشعه یونیزان را در پی دارد. شک نکردن به آن نیز، به خاطر عدم شروع درمان، به راحتی خطر مرگ را در پی دارد.
به دو شکل میتوان رویکرد تشخیصی داشت و شک کرد.
اولی شک بالینی پزشک است. اینکه برای این فرد، با توجه به این بیماریها و داروهای زمینهای، در شرایط فعلی (context)، یک تشخیص محتمل PTE است. این موضوع به دانش و تجربه فرد بستگی دارد. مستعد خطاهای شناختی نیز هست. وگرنه میتوان برای هر تنگی نفس یا تاکیکاردی، برچسب PTE را استفاده کرد.
حالت دوم، استفاده از ابزارهای تعیین ریسک است. این ابزارها، شک بالینی را به شکل عدد در میآورند و کمک میکنند که از PTE غافل نشویم. هر چند این ابزارها نیز در خطر بیشتشخیصی (overdiagnosis) هستند.
برای استفادهی درست از هر دو، به تبحر در مهارت تصمیمگیری و استدلال بالینی نیاز داریم.
سه معیار برای PTE در اختیار داریم:
- معیار تعیین ریسک ولز که میگوید علائم این فرد چقدر احتمال دارد به خاطر PTE باشد.
- معیار رد کردن PTE به نام PERC که در افراد با احتمال پایین PTE کاربرد دارد و خیالمان را راحت میکند.
- معیار YEARS که به ما کمک میکند تست دی دایمر را که در PTE کاربرد فراوان دارد، تفسیر کنیم.
بر اساس معیار ولز یا شک بالینی، اگر شک کم باشد، به سراغ PERC میرویم. اگر PERC نیز PTE را رد کرد، به تشخیصهای دیگر فکر میکنیم. وگرنه با فرد همانند دستهی احتمال متوسط برخورد میکنیم.
در شک متوسط، دی دایمر کاربرد دارد. برای تفسیر دی دایمر به شرایط دیگر که آن را افزایش میدهند توجه کنیم. هر دی دایمر مثبتی، به خاطر PTE نیست.
اگر دی دامیر منفی بود، PTE رد میشود. اینکه دی دایمر زیر چند منفی حساب میشود، به معیار YEARS بستگی دارد. اما نکته مهم این است که بالای ۱۰۰۰ نانوگرم در میلیلیتر در هر فردی مثبت محسوب میشود. در برخی نیز بالای ۵۰۰ نانوگرم در میلیلیتر مثبت است. اگر دی دایمر مثبت بود، همانند دستهی شک بالا برخورد میکنیم.
در شک بالا، بدون بررسی دی دایمر، به سراغ تصویربرداری میرویم. در شک بالا، منفی بودن دی دایمر کمککننده نیست.
روش ارجح سیتی آنژیوگرافی ریه است؛ زیرا بقیهی اختلالات را نیز نشان میدهد. اگر امکانپذیر نبود، اسکن پرفیوژن با آلبومین نشاندار انجام میدهیم.
در بارداری نیز، تقریباً مشابه غیربارداری نیست. برخلاف تصور ما که نباید تصویربرداری انجام داد، تصویربرداریهای تشخیصی، میزان اشعه مجاز در طول بارداری را رد نمیکند. اما این موضوع نیز دلیل نیست که به راحتی این کار را انجام بدهیم. یادمان نرود که دوز تجمعی است که اهمیت دارد.
در بارداری در ابتدا به سراغ سونوگرافی پا میرویم. اگر DVT وجود داشت آن را معادل PTE در نظر میگیریم و درمان میکنیم. دیگر نیازی به تصویربرداری از عروق ریه نیست. ممکن است برای بررسی وضعیت قلب از اکوکاردیوگرافی استفاده کنیم.
همین موضوع در مورد فرد غیرباردار نیز صحیح است. در فرد غیرباردار، وجود proximal DVT معادل آمبولی ریه است و لزوماً نیاز به تصویربرداری مجزا از نظر تشخیص آمبولی ندارد (+). ممکن است برای بررسی وضعیت قلب و تصمیمگیری درمانی از اکوکاردیوگرافی استفاده کنیم.
به عنوان آخرین نکته، این بررسیها در کسی معنا دارد که وضعیت همودینامیک (فشار خون) پایدار دارد و میتوان برای بررسی او را به تصویربرداری منتقل کرد. اگر که بیمار ناپایدار است و شک به PTE بالا، مستقیماً درمان را شروع میکنیم.
تمرین درس
چه تجربههایی از تشخیص دادن یا ندادن بیمار با آمبولی ریه داشتهاید؟ بیمارها هستند که بیماریها را در ذهن، ماندگار میکنند. خوشحال میشویم تجربههای خود را برای ما و دیگر دوستانتان بنویسید.
برای امتیاز دهی به این مطلب، لطفا وارد شوید: برای ورود کلیک کنید





تجربه ی من از آمبولی ریه برمیگردد به مادر بارداری که در هفته های اول به مرکز بهداشت ما برای مراقبت های روتین مراجعه کرده بود. از تنگی نفس شکایت داشت و تاکی کارد هم بود. همچنین سابقه ی PTE در بارداری قبلی داشت. اعزامش کردیم و بستری شد.
سلام
خسته نباشید
عذرخواهی میکنم سوال داشتم
نحوه پرداخت هزینه اشتراک به چه صورت هستش؟
همچنین در انتهای صفحه هر مطلب برام میاره که نمایه خود را ویرایش کنین، روش کلیک میکنم هیچ تغییر ایجاد نمیشه