بعید است که روزانه در بیمارستان عبارت استدلالِ بالینی به گوش یک دانشجو نخورد. حتی اگر آن را به شکل مستقیم نشنود، معادلهای رسمی و غیررسمی آن مثل «این تشخیص به او نمیخورد» یا «به نظرم فلان است» را مرتباً میشنود.
چه میشود که این عبارات را به کار میبریم؟ چطور به این نتایج میرسیم؟
احتمالاً اگر آن دانشجو از کسی در مورد آن بپرسد، در جواب عبارتِ استدلال بالینی را بشنود و بلافاصله این نصیحت را بشنود که استدلال بالینی خود را تقویت بکن.
اما معمولاً بعد از سؤال فوق، آن سؤال اصلی مطرح نمیشود. شاید افراد فکر میکنند که معنایش معلوم است. شاید تصور دارند که این عبارت آنقدر روشن است که پرسیدن معنایش درست نخواهد بود.
دقت کردهاید که کمتر پیش میآید که در بالین کسی بپرسد استدلال بالینی (clinical reasoning) چیست که باید تقویت شود؟ تا وقتی معنای چیزی را ندانیم که نمیتوانیم برای تقویتش قدمی برداریم.
فرض کنید یک خانم ۵۲ ساله که از قبل سابقه کمکاری تیروئید دارد، با این قرمزی روی صورتش مراجعه میکند. او در یک ماه اخیر بیحال و خسته بوده و از درد مبهم عضلانی و مفصلی نیز شکایت دارد. فرض کنیم در آزمایشهایش نیز یک آنمی دارد.
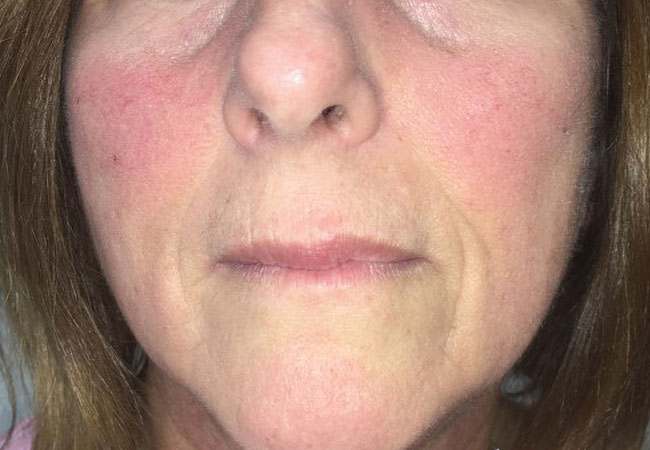
فرض کنید به عنوان پزشک، قرار است این دادههای کلینیکی و پاراکلینیکی را تبدیل به یک تشخیص کنیم. این دادهها وارد فرایند فکری ما شده و یک خروجی خواهد داشت که امیدواریم این خروجی یک تشخیصِ پزشکیِ صحیح باشد و اقدام مناسب بعدیمان مشخص شود.
در خاکِ زمینی که در هنگام طبابت روزانه، فرایند فکر کردن در آن صورت میگیرد، در حد فاصلِ بین داده و تشخیص، در این فاصلهی میان داده و درمان، استدلال بالینی (clinical reasoning) قرار دارد (+).
استدلال بالینی، آن فرایند فکری است که به کمکش از دادهها به تشخیص و درمان میرسیم. اگر نگوییم ارزشمندترین، یکی از ارزشمندترین توانمندیهایی است که یک پزشک باید در طول سالهای تحصیل خود شالودهی اولیهی آن را کسب کند و سپس در تمام دوران طبابت خود دائماً آن را بهبود ببخشد.
استدلال بالینی را میتوان به عنوان یک مهارت، فرایند یا خروجی تعریف کرد که در آن پزشک به مشاهده، جمعآوری و تفسیر داده پرداخته تا تشخیص و درمان را مشخص کند (+).
بیشک استدلال بالینی به دانش پزشکی نیاز دارد. اما داشتن دانش، کافی نیست. تقریباً تمامی دانش پزشکی ما در فضای وب وجود دارد. اما دسترسی یک انسان یا – حداقل هنوز – هوش مصنوعی به این دانش، لزوماً باعث نمیشود که بتواند از دادههای یک بیمار به تشخیص صحیح برسد. این خلأ با استدلال بالینی صحیح و قوی پر خواهد شد.
استدلال بالینی فرایند پیچیدهای است که شامل مهارتهای بالینی مثل اخذ شرح حال و انجام معاینه، دانش پزشکی و آنچه از قبل در حافظه و تجربه ما قرار دارد، مهارت حل مسئله و مهارت تصمیمگیری است (+).
پس در استدلال بالینی باید یک نگاه جامعتر داشته باشیم و به تمام اجزای فوق، توجه کنیم.
برای اینکه به این نگاه جامع برسیم، بهتر است تعریف تصمیمگیری و حل مسئله را نیز بدانیم. بارها پیش میآید که حل مسئله، تصمیمگیری و استدلال بالینی را به جای هم به کار میبریم. این سه عبارت به هم بسیار مربوط هستند؛ اما هر کدام تعریفی جداگانه دارند.
برای تعریف medical problem solving نخست به تعریف مسئله و حل مسئله میپردازیم. مقاله کلاسیک سال ۱۹۴۵ از Duncker تعریفی برای مسئله آورده که در شرایط بالینی نیز به کار ما میآید.
طبق تعریف دانکر، مسئله (problem) وقتی به وجود میآید که فرد یک هدف دارد اما نمیداند که چطور باید به آن هدف برسد. به عبارت دیگر، مسیر رسیدن از نقطهی فعلی به هدف را نمیداند (+) و در نتیجه حل مسئله، فرایند رسیدن از نقطهی فعلی به نقطهی مطلوب است.
پس در شرایط بالینی، مسئله وقتی است که ما نقطه فعلی را به درستی بشناسیم و بدانیم هدفمان چیست و حالا بخواهیم مسیر رسیدن به این هدف را پیدا کنیم.
مثلاً نقطهی فعلی در بیمار فوق میشود خانمی میانسال با علائم اسکلتی – عضلانی و پوستی به همراه کمخونی. نقطه مطلوبمان هم فهمیدن علت این مسئله یعنی تشخیص صحیح است. الان نقطه فعلی و نقطه مطلوب مشخص شده است. حل مسئله فرایند رسیدن به این نقطهی مطلوب است.
همانطور که Ian Robertson در کتاب Problem Solving مینویسد، حل مسئله هم شامل مهارتهای عام (generic skills) و هم شامل قسمتهای مربوط به یک حوزهی خاص است. یکی از این مهارتهای عامتر، تصمیمگیری است (+).
در مسیر رسیدن از نقطهی فعلی به نقطهی مطلوب، در قسمتهایی باید از بین حداقل دو گزینه انتخابهایی داشته باشیم. در این قسمتها به تصمیمگیری نیاز داریم.
تفاوتهای ظریفی بین تصمیمگیری و حل مسئله وجود دارد. اما در حد مورد نیاز ما میتوانیم بگوییم که حل مسئله، انواع راه حلهای رسیدن از نقطهی فعلی به نقطهی مطلوب را مشخص کرده و تصمیمگیری کمک میکند که از بین این راه حلها انتخاب کنیم (+).
همچنین خود این موضوع که نقطهی مطلوب با توجه به وضعیت بیمار ما چیست، از جنس تصمیمگیری است. مثلاً آیا نقطهی مطلوب ما درمان کردن است یا درمان نکردن؟
تصمیمگیری، یک فرایند ذهنی و شناختی است که از بین دو یا چند گزینه، یکی را انتخاب میکنیم (+ و +).
تصمیم گرفتن، بخشی از فرایند حل مسئله و استدلال بالینی است؛ اما تمام آن نیست. تصمیمگیری کمک میکند خروجی نهایی استدلال بالینی را مشخص کنیم.
برای اینکه بتوان فرایند حل مسئله و تصمیمگیری را بهتر انجام داد، مراحل مختلفی وجود دارد. مثلاً باید بتوانیم مسئله را به طور دقیق مشخص کنیم و بدانیم در مورد چه مسئلهای میخواهیم تصمیمگیری بکنیم. یا اینکه به میزان کافی – و نه بیش از حد کافی – داده جمعآوری کرده باشیم.
یک سری از مراحل تصمیمگیری هستند که برای تمام تصمیمگیریها عمومیت دارد. اما همانطور که Hammond و Keeney و Raiffa در کتاب معروف خود – انتخابهای هوشمندانه (Smart Choices) – میگویند، در تصمیمهایی که در محیطهای پیشبینیناپذیر و پر از تغییرات [مثل تصمیمهای بالینی] گرفته میشوند، عواملی مثل عدم قطعیت (uncertainty) و تحمل ریسک (risk tolerance) نیز به این تصمیمها اضافه میشود.
ما معمولاً سعی میکنیم که عدم قطعیتمان را با جمعآوری اطلاعات بیشتر حل کنیم. اما این موضوع امکانپذیر نیست.
چرا که برخی از مسائل را تا پس از گرفتن یک تصمیم و دیدن نتیجهاش نمیتوانیم بدانیم.
برای کسی که او را با کاهش هشیاری و تب آوردهاند و اطلاعات دیگری از او نداریم، ممکن است دهها تشخیص در نظر داشته باشیم. با آزمایشهای اولیه اطلاعات دیگری به ما اضافه میشود. اما وضعیت ممکن است اورژانسی باشد. برای کسب اطلاعات بیشتر نمیشود برای همیشه صبر کرد و باید با همین اطلاعات محدود و ناکافی تصمیم بگیریم.
اگر فکر کنیم که علتش عفونت است، باید آنتیبیوتیک شروع کنیم. آیا تا پس از شروع کردنش، با دانش فعلی پزشکی، میتوانیم مطمئن بشویم که به این آنتیبیوتیک جواب خواهد داد؟
سختی تصمیمهای پزشکی اینجاست.
و وقتی سختتر میشود که علیرغم اینکه معمولاً اعضای کادر درمان این تصمیم را در هنگام وجود اطلاعات، دانش و منابع ناکافی گرفته، انتظار میرود که این تصمیمها دقیق باشند.
همانطور که سیدارتا موکرجی نقل قولی ناشناس را در کتاب قوانین پزشکی (The Laws of Medicine) میآورد:
آسان است که با داشتن اطلاعات بینقص، یک تصمیم بینقص گرفت؛ [اما] پزشکی از تو میخواهد که با وجود اطلاعات ناقص، تصمیمی بینقص بگیری.
به خاطر این (۱) اطلاعات ناقص و همچنین (۲) آنچه تا پس از تصمیم گرفتن نمیتوانیم بفهمیم، خروجی این تصمیمها از جنس احتمال (probability) است.
منظور از آنچه تا پس از تصمیم گرفتن نمیتوانیم بفهمیم چیست؟ مثلاً در هنگام درمان تجربی با آنتی بیوتیک نمیتوانیم صددرصد مطمئن باشیم که درمانمان جواب میدهد یا نه.
منظور از احتمال چیست؟ احتمالِ یک پیشآمد، یعنی چقدر ممکن است آن پیشآمد اتفاق بیفتد؟ احتمال اینکه تشخیص بیمار بالا لوپوس باشد چقدر است؟
کم پیش میآید که احتمال یک پیشآمد صفر یا صد در صد باشد.
و از آنجایی که خروجی این تصمیمها از جنس احتمالات خواهد بود، جزء جدا نشدنیِ آن، عدم قطعیت (Uncertainty) است و تصمیمگیری و قضاوت در این شرایط (Judgement under Uncertainty)، مستعد خطاهای متعددی است که باید برای استدلال بالینی صحیح آنها را بشناسیم (+).
تمرین درس
یکی از سناریوهایی را که در بالین دیدهاید، به خاطر بیاورید. مهم نیست چقدر ساده یا پیچیده. وضعیت فعلی را شرح داده و وضعیت مطلوب را نیز بگویید. و یکی از عدم قطعیتهای خود را در هنگام انتخاب گزینهها برای رسیدن از وضعیت فعلی به وضعیت مطلوب بنویسید.
قدم بعدی
به عنوان قدمی برای تقویت تصمیم گیری، پیشنهادمان این است که دروس تصمیم گیری در متمم را شروع کنید. نیازی نیست که از همان ابتدا، این درسها را در یک بافت پزشکی (medical context) بیاموزید.
برای امتیاز دهی به این مطلب، لطفا وارد شوید: برای ورود کلیک کنید





سلام و وقت بخیر
امکانش هست یه دوره مخصوص آموزش استدلال بالینی از پایه بهمون معرفی کنید